Behandling av alvorlig svangerskapskvalme
- Publicerad: 13.09.2019
OPPSUMMERING
- Alvorlig svangerskapskvalme må tas på alvor av helsepersonell.
- Alvorlig svangerskapskvalme er forbundet med høy grad av sykelighet, og er en svært stor påkjenning for kvinnene.
- Flere kvalmestillende legemidler kan brukes.
- Riktig behandling av svangerskapskvalme i tide, kan trolig forhindre mer alvorlige symptomer.
Sykdomsbeskrivelse
Opptil 90 % av gravide opplever kvalme av en eller annen grad, og omtrent halvparten av kvinnene kaster opp (1). Alvorlighetsgraden varierer imidlertid, hvor omkring 40 % har mild kvalme, 46 % har moderat kvalme og 14 % opplever alvorlig kvalme (2). Kvalmen starter som regel rundt svangerskapsuke 6 og er på sitt verste rundt uke 9 -11 (2). Hos de fleste gravide med mild til moderat kvalme avtar symptomene utover i andre trimester og ca. 90 % er symptomfrie ved svangerskapsuke 20 (2).
Hyperemesis gravidarum (HG) er den medisinske betegnelsen på den mest alvorlige formen for svangerskapskvalme og rammer rundt 1-2 % av de gravide, tilsvarende rundt 1000 norske kvinner årlig (2, 3). HG kjennetegnes av langvarig alvorlig kvalme og oppkast, vekttap, dehydrering og elektrolyttforstyrrelser (2). En amerikansk undersøkelse viste at alvorlig svangerskapskvalme kan være like intens som kvalme utløst av cytostatika (4). Tidlig i graviditeten er svangerskapskvalme den vanligste årsaken til at gravide blir innlagt på sykehus (5). Mindre alvorlig kvalme avtar gjerne utover i svangerskapet, men det er derimot ikke uvanlig at symptomene ved HG varer gjennom hele svangerskapet (2).
Uttalt kvalme må tas på alvor!
En vanlig oppfatning er at kvalme er en naturlig del av svangerskapet. Dette kan dessverre bidra til at gravide med alvorlig svangerskapskvalme ikke får den behandlingen de trenger og at kvalmen blir trivialisert. En ny norsk studie som RELIS var involvert i, så på opplevelsen av å ha HG hos 107 kvinner. Studien viste at omkring halvparten av kvinnene opplevde at fastlegen deres ikke hadde nok kunnskap om HG, og nesten 1 av 5 byttet fastlege som følge av at de opplevde at de ikke fikk god nok behandling. Mange av kvinnene ble dessuten sykemeldte uten først å få forskrevet noen form for behandling med kvalmestillende legemidler (6).
HG kan medføre at kvinnene blir dehydrerte og underernærte. Dette kan medføre metabolske forstyrrelser og i enkelte tilfeller venøs tromboembolisme og Wernickes encefalopati (2). Sykehusinnleggelse er derfor ofte nødvendig for å sørge for tilstrekkelig tilførsel av væske og næring. Denne ekstreme formen for svangerskapskvalme er forbundet med stor grad av morbiditet, og sykdommen kan være dødelig hvis den ikke blir tilstrekkelig behandlet (2, 7).
Flere studier har vist at alvorlig svangerskapskvalme utgjør en stor påkjenning for kvinnene, både psykisk og sosialt (2, 6, 8). Alvorlig kvalme går utover livskvaliteten, parforholdet og muligheten til å ta vare på barna sine (6, 8). Norske kvinner har i en fersk studie beskrevet opplevelsen av HG med ord som «umenneskelig tortur» og som «å være ni måneder i fengsel» (6). Som ytterste konsekvens er det kjent at hardt rammede gravide har valgt å ta abort av ønskede barn som følge av kvalmens intensitet og konsekvenser (2, 6). Norske tall viser at hele 2 av 5 kvinner med HG vurderer abort (6). Det er også sett økt forekomst av for tidlig fødte barn og barn med lav fødselsvekt blant kvinner med vedvarende, alvorlig kvalme med vekttap og dehydrering (2).
I den nylige norske studien ble kvinnene med HG spurt om å gi råd til helsepersonell som behandler pasienter med sykdommen. Hele 70 % uttrykte da et ønske om å bli tatt på alvor (6). Det å utvise forståelse for de fysiske, psykiske og sosiale konsekvensene av HG, og anerkjenne at kvalmen har en biologisk årsak, kan trolig redusere den psykiske påkjenningen som HG utgjør (2).
Grad av kvalme bør undersøkes
Det at helsepersonell nærmest forventer at en gravid skal være kvalm, kan bidra til at man ikke undersøker hvor alvorlig kvalmen er (9). Svangerskapsutløst kvalme kvantifisering (SUKK) er et enkelt validert skåringsverktøy med tre spørsmål som er til hjelp for å vurdere og å følge med på alvorlighetsgraden av svangerskapskvalme. SUKK deler svangerskapskvalmen inn i lett, moderat eller alvorlig kvalme. Skåringsverktøyet finnes både i Veileder for fødselshjelp 2014 og i Norsk elektronisk legehåndbok (NEL) (3, 10).
Behandling med kvalmestillende legemidler
Tidlig behandling er viktig
En masteroppgave fra 2018 fant at omtrent halvparten av gravide innlagt på sykehus med HG ikke hadde fått forskrevet kvalmestillende i primærhelsetjenesten (11). Dette gir grunn til bekymring, spesielt ettersom tidlig behandling trolig kan forhindre utvikling av mer alvorlig kvalme og innleggelse på sykehus (12). Behandling av svangerskapskvalme bør derfor ikke tilbakeholdes til kvalmen har utviklet seg til å bli uutholdelig og mer alvorlig. Terapiveiledningen for HG i NEL anbefaler at gravide med moderat kvalme målt ved SUKK bør tilbys legemiddelbehandling (10).
Flere legemidler som kan brukes
Det finnes flere kvalmestillende legemidler som kan brukes av gravide. De ulike legemidlene som anbefales i norske veiledere for behandling av svangerskapskvalme vises i figur 1 (3, 10). Med hensyn til effekt er det ikke klare holdepunkter for at ett legemiddel er bedre enn et annet (7), og det synes å være individuelle forskjeller. Et legemiddel må gjerne forsøkes i flere dager før effekten evalueres (12). Det er også blitt påpekt at doseringen ”ved behov” kan være uheldig fordi det kan medføre at kvinnene venter for lenge med å ta legemidlene slik at effekten blir dårligere (13).
Kombinasjon av legemidler
Ettersom legemidler fra ulike grupper har ulike virkningsmekanisme, vil man teoretisk sett, og i tråd med retningslinjer for kvalmestillende behandling ved cytostatika, kunne oppnå additiv effekt ved å kombinere legemidler fra de ulike legemiddelgruppene vist i figur 1 (2, 3). Det mangler imidlertid dokumentasjonen for slik additiv behandling ved svangerskapskvalme, men kombinasjonsbehandling omtales i enkelte behandlingsveiledere (12, 14).
Mange pasienter med uttalt svangerskapskvalme er plaget av halsbrann og/eller refluks. Ved slike plager bør det vurderes om pasienten trenger behandling med H2-blokkere eller protonpumpehemmere. Slik behandling kan også indirekte bedre kvalmen (2).
Behandlingstrappen for legemidler ved svangerskapskvalme/hyperemesis gravidarum
RELIS har tidligere skrevet om behandling av svangerskapskvalme (15). Vi viser til denne artikkelen for mer utfyllende referanseliste for enkelte avsnitt under.
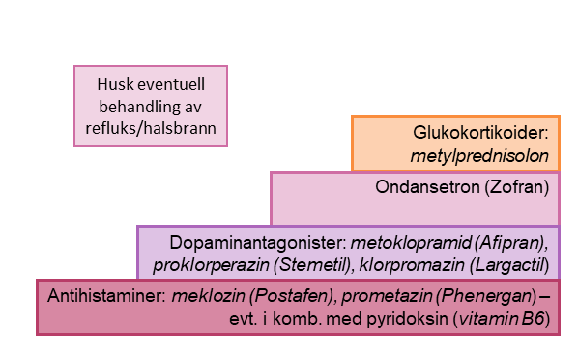
Figur 1. Behandlingstrappen for legemidler ved svangerskapskvalme/hyperemesis gravidarum
Antihistaminer – førstevalg
Førstegenerasjons antihistaminer anbefales som førstevalg blant legemidlene mot svangerskapskvalme hovedsakelig på bakgrunn av datagrunnlaget. Det er også lang erfaring med bruk av antihistaminer mot svangerskapskvalme. Samlet sett er det ikke holdepunkter for at antihistaminer er fosterskadelige. Internasjonalt brukes gjerne vitamin B6 i kombinasjon med antihistaminer (15). Doksylamin i kombinasjon med vitamin B6 finnes som en egen formulering med svangerskapskvalme som indikasjon i flere land, blant annet som Xonvea i Storbritannia, og slik bruk er godt dokumentert (12).
I Norge har meklozin og prometazin vært anbefalt. Ettersom meklozin kun selges reseptfritt med reisesyke som indikasjon, kreves det i utgangspunktet resept ved bruk mot svangerskapskvalme. Prometazin er primært et antihistamin, men har i tillegg en svak antidopaminerg effekt. Det foreligger noe mindre datagrunnlag for prometazin enn for meklozin (15).
Dopaminantagonister – mest data for metoklopramid
For flere kvinner med HG, kommer man ikke i mål med kun bruk av antihistaminer. I slike tilfeller, anbefaler retningslinjene å forsøke med dopaminantagonister. I de norske behandlingsveilederne omtales metoklopramid og fentiazinderivatene proklorperazin og klorpromazin (sistnevnte er nå ikke lengre markedsført i Norge) (3, 10). Blant disse alternativene, foreligger det mest sikkerhetsdokumentasjon med hensyn til fosteret for metoklopramid. Legemiddelet er ikke forbundet med økt risiko for fosterskadelige effekter. Det er heller ikke grunnlag for å anta at bruk av proklorperazin og klorpromazin i de doser som brukes mot svangerskapskvalme øker sjansen for fosterskader (15).
I 2013 kom imidlertid Statens legemiddelverk (SLV) og europeiske legemiddelmyndigheter (EMA) med anbefalinger om at metoklopramid bør brukes i høyst 5 dager for å redusere risikoen for nevrologiske bivirkninger hos pasientene (16). Ved HG vil 5 dagers behandling sjelden være forenlig med behandlingsbehovet. I denne sammenhengen vil vi påpeke at anbefalingen fra SLV og EMA om begrenset behandlingslengde ikke er bindende for forskriveren, og at det helt klart finnes tilfeller med svangerskapskvalme, og HG spesielt, der metoklopramid er indisert utover 5 dager. Bivirkninger av metoklopramid, inkludert nevrologiske, oppstår vanligvis innen 5 dager etter behandlingsoppstart (17). Selv om det ikke er forventet at behandlingen skal vare ut over 5 dager, bør derfor gravide og andre som får forskrevet metoklopramid informeres om mulige bivirkninger. Det er viktig å informere kvinnen om at de nevrologiske bivirkningene nevnt i advarselen gjelder mor, og ikke fosteret (15, 17).
Ondansetron – samlet sett betryggende data
Ondansetron brukes i stor grad til denne pasientgruppen, også i Norge (11). Ondansetron ser ut til å være godt tolerert, og kan muligens redusere oppkast i større grad sammenlignet med andre kvalmestillende (18).
RELIS har relativt nylig oppsummert kunnskapen om bruk av ondansetron under graviditet (18). Her konkluderte vi med at i tilfeller med alvorlig svangerskapskvalme der andre legemidler ikke gir god nok effekt eller er godt tolerert, kan ondansetron være indisert, også i tidlig graviditet.
Datamaterialet på sikkerhet ved bruk av ondansetron i første trimester er nå relativt stort, men også noe motstridende. Enkelte studier har funnet at bruk av ondansetron i første trimester var forbundet med en liten økt risiko for enkelte fosterskader, inkludert leppe-gane-spalte og hjertefeil, mens andre studier ikke har vist en slik sammenheng (18). Det har nylig blitt publisert en ny stor studie på bruk av ondansetron under graviditet. Denne fant også en liten økt risiko for leppe-gane-spalte, men ikke hjertemisdannelser eller fosterskader generelt (19).
Ettersom funnene i de ulike studiene ikke har vært samsvarende, er det vanskelig å konkludere hvorvidt og eventuelt i hvor stor grad ondansetron faktisk øker sjansen for de omtalte fosterskadene. Den absolutte risikoen for disse negative utfallene vil uansett være liten. Leppe-gane-spalte forkommer sjeldent, og forfatterne av den siste studien kommenterer at den relative risikoen på 1,24 som ble funnet, vil tilsvare 3 ekstra tilfeller per 10 000 gravide som blir behandlet med ondansetron (19). Vi har også tidligere påpekt at den økte risikoen for septumdefekter funnet i én studie var basert på en økning i forekomsten fra 0,7 % blant ikke-eksponerte til 1,3 % blant eksponerte (18).
Bruk av ondansetron etter første trimester er lite undersøkt. Det er likevel ikke holdepunkter for uheldige effekter for fosteret eller svangerskapsforløpet ved bruk etter første trimester. I en stor dansk registerstudie ble det ikke funnet økt risiko for spontanabort, for tidlig fødsel eller lav fødselsvekt (20).
Oppsummert er det ikke funnet en sikker sammenheng mellom ondansetron og økt risiko for fosterskader eller andre negative effekter i svangerskapet, og litteraturen er samlet sett betryggende (21, 22). Ved store kvalmeplager som ved HG vurderes risikoen for fosteret ved bruk av ondansetron å være liten sammenlignet med risikoen ved ukontrollert alvorlig svangerskapskvalme.
Råd for tilstrekkelig væske- og næringsinntak
Målet med legemiddelbehandlingen er å redusere symptomene, noe som kan gjøre det mulig å forbedre næringsinntaket, samt forbedre livskvaliteten og funksjonsnivået. På tross av at dehydrering og underernæring er hovedkomplikasjonene av HG, har få studier undersøkt effekten av kosthold- og livsstilsråd (2, 10). Slike råd bør likevel forsøkes for å prøve å forbedre væske- og næringsinntaket. Rådene er omtalt i flere kilder, inkludert Trygg Mammamedisin og NEL (3, 10, 23). Blant annet er det anbefalt å spise små, hyppige måltider, gjerne så ofte som hver til annenhver time. Kvinnene bør spise før de blir sultne fordi tom mage kan forverre kvalmen når de først spiser. Drikke bør inntas i flere små porsjoner gjennom hele dagen. Kvinnen bør spise de matvarene hun finner ut at hun tolererer.
Når henvise til spesialisthelsetjenesten
Kvinnene skal henvises til spesialisthelsetjenesten ved redusert allmenntilstand, tegn til dehydrering og vektnedgang. En SUKK-skår ≥13 poeng tyder på behov for sykehusinnleggelse. Det bør være lav terskel for henvisning og påfølgende innleggelse ved hyperemesis med vekttap. I tillegg til antiemetika, kan sykehusbehandling inkludere intravenøs tilførsel av væske og elektrolytter, tilførsel av vitaminer (spesielt vitamin B1) og enteral eller total parenteral ernæring (10).
Referenser
- Smith JA, Fox KA et al. Clinical features and evaluation of nausea and vomiting of pregnancy. Version 52.0. In: UpToDate. http://www.helsebiblioteket.no/ (Sist oppdatert: 29. oktober 2018).
- Dean CR, Shemar M et al. Management of severe pregnancy sickness and hyperemesis gravidarum. BMJ 2018; 363: k5000.
- Vikanes Å, Trovik J et al. Veileder i fødselshjelp 2014. Emesis og hyperemesis gravidarum. Norsk gynekologisk forening 2014. http://legeforeningen.no/
- Lacroix R, Eason E et al. Nausea and vomiting during pregnancy: A prospective study of its frequency, intensity, and patterns of change. Am J Obstet Gynecol 2000; 182: 931-7.
- Adams MM, Harlass FE et al. Antenatal hospitalization among enlisted servicewomen, 1987-1990. Obstet Gynecol 1994; 84: 35-9.
- Havnen GC, Truong MB et al. Women’s perspectives on the management and consequences of hyperemesis gravidarum – a descriptive interview study. Scand J Prim Health Care 2019; 37(1): 30-40.
- Boelig RC, Barton SJ et al. Interventions for treating hyperemesis gravidarum: a Cochrane systematic review and meta-analysis. J Matern Fetal Neonatal Med 2018; 31(18): 2492-2505.
- Heitmann K, Nordeng H et al. The burden of nausea and vomiting during pregnancy: severe impacts on quality of life, daily life functioning and willingness to become pregnant again – results from a cross-sectional study. BMC Pregnancy Childbirth 2017; 17(1): 75.
- Heitmann K, Svendsen HC et al. Nausea in pregnancy: attitudes among pregnant women and general practitioners on treatment and pregnancy care. Scand J Prim Health Care 2016; 34(1): 13-20.
- Norsk Elektronisk Legehåndbok. Hyperemesis gravidarum. http://www.legehandboka.no/ (Sist endret: 13. juli 2018).
- Anne Kristine Bryn. Evaluering av antiemetikabehandling av kvinner hospitalisert med hyperemesis gravidarum. Masteroppgave i farmasi. Universitetet i Bergen, 2018.
- Smith JA, Fox KA et al. Treatment and outcome of nausea and vomiting of pregnancy. Version 101.0. In: UpToDate. http://www.helsebiblioteket.no/ (Sist oppdatert: 9. januar 2019).
- Koren G. Treating morning sickness PRN? Can Fam Physician 2013; 59: 150-1.
- Royal College of Obstetricians and Gynaecologists. The management of nausea and vomiting of pregnancy and hyperemesis gravidarum. Royal College of Obstetricians and Gynaecologists; 2016. https://www.rcog.org.uk/globalassets/documents/guidelines/green-top-guidelines/gtg69-hyperemesis.pdf
- Heitmann K, Havnen GC. Behandling av svangerskapskvalme – Hva må farmasøyter vite? Nor Farmaceut Tidsskr 2016; 124(9): 21-3.
- Statens legemiddelverk. Nye anbefalinger ved bruk av metoklopramid (Afipran). http://www.legemiddelverket.no/ (Publisert: 29. juli 2013).
- Svendsen K, Wood M et al. Reported time to onset of neurological adverse drug reactions among different age and gender groups using metoclopramide: an analysis of the global database Vigibase®. Eur J Clin Pharm 2018; 74:627–636
- Heitmann K, Widnes SF et al. Ondansetron mot alvorlig svangerskapskvalme. Nor Farmaceut Tidsskr 2018; 126(10):31–33.
- Huybrechts KF, Hernández-Díaz S et al. Association of Maternal First-Trimester Ondansetron Use With Cardiac Malformations and Oral Clefts in Offspring. JAMA 2018; 320(23): 2429-2437.
- Pasternak B, Svanström H et al. Ondansetron in pregnancy and risk of adverse fetal outcomes. N Engl J Med 2013; 368(9): 814-23.
- Lavecchia M, Chari R et al. Gaining Insight Into Ondansetron Safety in Early Pregnancy. J Obstet Gynaecol Can 2019; 41(4): 419-420.
- Haas DM. Helping Pregnant Women and Clinicians Understand the Risk of Ondansetron for Nausea and Vomiting During Pregnancy. JAMA 2018; 320(23): 2425-2426.
- Trygg mammamedisin. Råd mot vanlige plager. http://www.tryggmammamedisin.no (Søk: 2. juli 2019).
Forfattere
