Medikamentell behandling av insomni
- Publicerad: 11.12.2018
RELIS får jevnlig spørsmål om medikamentell behandling av søvnproblemer. Søvnproblemer har mange årsaker, og god diagnostikk er viktig. Aktuelle tilstander omfatter:
- Insomni (innsovningsproblemer, nattlig/tidlig oppvåkning),
- Døgnrytmelidelser (forsinket søvnfaselidelse, jet-lag)
- Søvnrelaterte bevegelseslidelser (urolige ben/«restless legs»)
- Sentrale hypersomnilidelser (ekstrem søvnighet, narkolepsi)
- Søvnrelaterte respirasjonslidelser (obstruktiv søvnapné)
- Parasomnier (søvngjengeri, marerittlidelse)
- Komorbide søvnproblemer
Behandling av søvnproblemer, spesielt insomni, blant voksne er tidligere godt beskrevet av Bjorvatn i en artikkel i Norsk farmaceutisk tidsskrift (1). Hypnotika er her ikke anbefalt førstevalg for noen av disse tilstandene (1). Denne artikkelen vil diskutere fordeler, og spesielt ulemper, ved legemidler som benyttes i behandlingen av kronisk insomni, en tilstand som anslagsvis gjelder 10-20% av den voksne, norske befolkningen (1,2).
Under ATC-koden N05C finner vi Hypnotika og sedativer. Disse er videre klassifisert som benzodiazepinderivater, benzodiazepinlignende midler (såkalte Z-hypnotika), melatoninreseptoragonister og «andre». Andre steder i verden finnes det flere legemidler som brukes ved søvnlidelser, også innen disse gruppene. De hyppigst forskrevne legemidlene mot insomni i Norge i 2017 er vist i Figur 1.
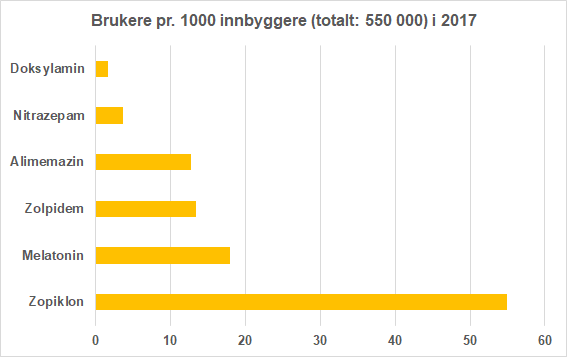
Figur 1: Data fra Reseptregisteret (7). Forskrivningen er ikke koblet til diagnose og er derfor bare en grov illustrasjon, men omfatter legemidler som har insomni som indikasjon.
Benzodiazepiner og Z-hypnotika
Benzodiazepiner og Z-hypnotika (zopiklon og zolpidem) har i all hovedsak felles virkningsmekanisme, effekt, bivirkninger og risiko. Bivirkninger som toleranseutvikling, avhengighet, kognitiv svekkelse og falltendens er muligens noe lavere for Z-hypnotika (3). Den kortere halveringstiden for Z-hypnotika gir mindre residualeffekter dagen etter inntak, men vil også forverre seponeringssymptomer og abstinenser etter langvarig behandling. Et annet vesentlig problem for begge medikamentgruppene er at seponering gir liten og bare sakte bedring i den kognitive svekkelsen som kan henge igjen i lang tid. På dette grunnlaget fraråder retningslinjene for vanedannende legemidler bruk av slike hypnotika ved kronisk insomni (4).
En norsk studie fant at over 60% av forskrivningen av hypnotiske benzodiazepiner og Z-hypnotika til eldre ble foretatt uten oppmøte av pasienten (primært via telefon) og over 80% av disse forskrivningene var pakninger på mer enn 50 tabletter (5). Dette kan innebære at man i praksis behandler kronisk insomni med kontinuerlig dosering av sederende legemidler. Retningslinjene angir at telefonresepter bør unngås for vanedannende legemidler, og fraråder spesifikt langvarig behandling ved kronisk insomni (4).
Melatonin
Det eneste godkjente melatoninpreparatet på det norske markedet er Circadin®. Dette er et depotpreparat, designet som substitusjonsterapi på grunn av reduserte melatoninnivåer hos eldre. Det er derfor bare godkjent til pasienter over 55 år (6). I Norge var andelen som fikk melatonin i 2017 mellom 15-26 per 1000 innbyggere i alle aldersgrupper fra 10 år og oppover, flest i aldersgruppen 15-19 år (7).
Dokumentasjonen for effekt av melatonin er relativt beskjeden, og den økte søvntiden er i studier vist å være under ti minutter per natt. Melatonin er ikke et innsovningsmiddel og tid til innsovning reduseres også med mindre enn ti minutter (8). Den langsomme frisettingen fra depotformuleringen forlenger halveringstiden fra 0,5-1 time til 3,5-4 timer, noe som gjør Circadin® uegnet ved døgnrytmelidelser, hvor melatoninpreparater med hurtig frisetting har en mer naturlig plass i behandlingen. Melatonin med hurtig frisetting må eventuelt skaffes via godkjenningsfritaksordningen. Blant årsakene til den utstrakte bruken av melatonin ved ikke-godkjente indikasjoner og ikke-godkjente aldersgrupper er trolig den lave risikoen for bivirkninger. Det er ikke sett avhengighet, tilvenning, reboundeffekter eller redusert endogen melatoninutskillelse ved behandling i opptil ett år.
Det er også utviklet melatoninreseptoragonister som ramelteon og tasimelteon. Disse har noe ulik selektivitet for melatoninreseptorene, men er kun undersøkt i få, små og korte studier hvor det også er vist liten effekt ved insomni (9, 10).
Antihistaminer
En kjent bivirkning av de eldre antihistaminene er den sederende effekten. Dette i en slik grad at legemidlene blir brukt som hypnotika, og to av dem har også kortvarige søvnvansker som godkjent indikasjon: alimemazin og doksylamin. Felles for disse er at virkningsmekanismen er uspesifikk, og begge påvirker en rekke reseptorer i sentralnervesystemet i tillegg til histamin H1-reseptorer. Dette innebærer at listen over potensielle bivirkninger er lang og inkluderer antikolinerge, antidopaminerge, antiserotonerge og antimuskarinerge effekter. Begge legemidlene har lang og variabel halveringstid, og residualeffekter er vanlig.
Det er tidligere reist spørsmål ved bruken av alimemazin mot insomni hos barn (11), og det er grunn til å stille de samme spørsmålene for doksylamin. I 2017 fikk 75000 pasienter minst én resept på disse legemidlene, hvorav 3000 var barn under 15 år (7).
Plantebaserte midler
I Norge er det markedsført plantebaserte midler av to ulike vekster for søvnforstyrrelser og innsovningsvansker: pasjonsblomst og legevendelrot (Valeriana). Felles for disse er at de er dårlig dokumentert, og bruksområdet for slike plantebaserte legemidler er utelukkende basert på lang brukstradisjon. Det er heller ingen krav om kliniske studier for slike midler. Sikkerhetsdokumentasjon er derfor ofte fra andre produkter fra samme plante, såkalt bibliografisk dokumentasjon (12).
Andre
Det er velkjent at i klinisk praksis har mange pasienter med insomni betydelig komorbiditet. Flere av disse behandles med legemidler med mer eller mindre uttalt sederende effekt, for eksempel benzodiazepiner eller andre psykofarmaka (13).
Kvetiapin er et legemiddel som har markedsføringstillatelse for schizofreni, mani og bipolar depresjon. Forskrivningen i Norge har økt betydelig de siste ti årene, men doseringen er ofte vesentlig lavere enn den som er dokumentert effektiv ved godkjente indikasjoner (14, 15). Det er grunn til å tro at dette skyldes at kvetiapin blir brukt som innsovningsmiddel på grunn av sin sederende effekt. Det foreligger kun noen få, små studier av kvetiapin ved søvnlidelser, og disse har vist liten eller usikker nytte ved insomni, også ved komorbid indikasjon for kvetiapin, mens bivirkningsrisikoen er betydelig. I tillegg er doseeskalering, seponeringsproblemer og misbruk beskrevet for kvetiapin (16, 17).
Suvoreksant, en oreksin-antagonist, brukes ved insomni noen andre steder i verden. Legemidlet har lang halveringstid slik at residualeffekter må forventes. I tillegg er unormale tanker og oppførsel, forverring av depresjon, selvmordstanker og paralyse ved innsovning og oppvåkning rapportert som bivirkninger. Legemidlet har også et vesentlig interaksjonspotensial da det er både CYP3A4-substrat og P-glykoprotein-hemmer (18).
Doksepin er et trisyklisk antidepressivum (TCA) som også brukes ved insomni i andre land. Legemidlet har, som de eldre antihistaminene og kvetiapin, en uspesifikk virkningsmekanisme som berører en rekke reseptorer i sentralnervesystemet. I tillegg har både modersubstans og aktiv metabolitt lange halveringstider som gir residualeffekter. Moderate doser er også vist å gi rebound insomni ved seponering etter bare noen dagers behandling (19).
Retningslinjer
Det foreligger en nasjonal anbefaling for utredning og behandling av insomni, primært for voksne (2). Denne er i hovedsak basert på europeiske retningslinjer (20). Den støtter seg også på amerikanske retningslinjer (21), selv om terapitradisjonen, inkludert tilgjengelige legemidler, her avviker mer fra den norske.
Et viktig budskap er at primær insomni krever behandling for søvnforstyrrelsen, mens komorbid insomni krever diagnostikk og behandling av både søvnplagene og underliggende sykdom. Hypnotika er aldri førstevalg. Førstevalg ved kronisk insomni er kognitiv atferdsterapi for insomni (CBTi) som tradisjonelt består av fem behandlingskomponenter (søvnhygiene, stimuluskontroll, søvnrestriksjon, kognitive teknikker og avspenningsteknikker). Stimuluskontroll og søvnrestriksjon regnes som de mest effektive av disse (2).
Ved akutt insomni regnes kortvarig, sporadisk bruk av hypnotika likevel som trygg og god behandling, men medikamentell behandling er ikke anbefalt utover en måneds bruk, da effekten av hypnotika taper seg raskt, og det er risiko for avhengighet og bivirkninger (2).
Den utstrakte bruken av medikamentell behandling mot insomni samsvarer ikke med evidensbaserte anbefalinger og internasjonal konsensus om at ikke-medikamentelle intervensjoner, fortrinnsvis CBTi, bør være førstevalg.
Referenser
- Bjorvatn B. Medikamentell behandling av insomni blant voksne. Norsk Farmaceutisk Tidsskrift 2016; 124(7-8): 28–31.
- Bjorvatn B, Sivertsen B et al. Nasjonal anbefaling for utredning og behandling av insomni. Nasjonal kompetansetjeneste for søvnsykdommer. (https://helse-bergen.no/nasjonal-kompetansetjeneste-for-sovnsykdommer-sovno).
- Mellingsæter TC, Bramness JG et al. Er z-hypnotika bedre og tryggere sovemedisiner enn benzodiazepiner? Tidsskr Nor Legeforen 2006; 126(22): 2954-6.
- Helsedirektoratet. Nasjonal faglig veileder vanedannende legemidler – rekvirering og forsvarlighet. (Sist oppdatert: 14. desember 2015).
- 12. Sundseth AC, Gjelstad S et al. General practitioners’ prescriptions of benzodiazepines, Z-hypnotics and opioid analgesics for elderly patients during direct and indirect contacts. A cross-sectional, observational study, Scandinavian Journal of Primary Health Care 2018; 36(2): 115-22.
- Wade AG, Ford I et al. Efficacy of prolonged release melatonin in insomnia patients aged 55-80 years: quality of sleep and next-day alertness outcomes. Curr Med Res Opin 2007; 23(10): 2597-605.
- Folkehelseinstituttet. Reseptregisteret. http://www.reseptregisteret.no/ (Søk: 6. juli 2018).
- Ferracioli-Oda E, Qawasmi A et al. Meta-analysis: melatonin for the treatment of primary sleep disorders. PLoS One 2013; 8(5): e63773.
- Kuriyama A, Honda M et al. Ramelteon for the treatment of insomnia in adults: a systematic review and meta-analysis. Sleep Med 2014; 15(4): 385-92.
- Bonacci JM, Venci JV et al. Tasimelteon (Hetlioz™): A New Melatonin Receptor Agonist for the Treatment of Non-24-Hour Sleep-Wake Disorder. J Pharm Pract 2015; 28(5): 473-8.
- Slørdal L, Bramness JG. Er alimemazin et egnet søvnmiddel for barn? Tidsskr Nor Legeforen 2008; 128(19): 2194-6.
- Fleiner HF, Roland PDH. Plantebaserte produkter – hva vet vi? Utposten 2017; 46(2): 52-4.
- Atkin T, Comai S et al. Drugs for Insomnia beyond Benzodiazepines: Pharmacology, Clinical Applications, and Discovery. Pharmacol Rev 2018; 70(2): 197-245.
- Gjerden P, Bramness JG et al. The antipsychotic agent quetiapine is increasingly not used as such: dispensed prescriptions in Norway 2004-2015. Eur J Clin Pharmacol 2017;73(9):1173-9.
- Gjerden P, Bramness JG et al. Kvetiapin brukes for mye. Tidsskr Nor Legeforen 2018; (13). doi: 10.4045/tidsskr.18.0535.
- Anderson SL, Vande Griend JP. Quetiapine for insomnia: A review of the literature. Am J Health Syst Pharm 2014; 71(5): 394-402.
- Cornelis C, Van Gastel A, Dumont G et al. A case of dose escalation of quetiapine in persistent insomnia disorder. Acta Clin Belg 2017; 72(5): 346-8. ORIG.REF?
- Suvoreksant – dokumentasjon og tilgjengelighet. RELIS database 2016; spm.nr. 6335, RELIS Midt-Norge. (www.relis.no).
- Yeung WF, Chung KF et al. Doxepin for insomnia: a systematic review of randomized placebo-controlled trials. Sleep Med Rev 2015; 19: 75-83.
- Riemann D, Baglioni C et al. European guideline for the diagnosis and treatment of insomnia. J Sleep Res. 2017 Dec; 26(6): 675-700.
- Sateia MJ, Buysse DJ et al. Clinical practice guideline for the pharmacologic treatment of chronic insomnia in adults: An american academy of sleep medicine clinical practice guideline. J Clin Sleep Med 2017;13(2): 307-49.
Forfattere
