Bivirkninger, tidsavhengighet og etterlevelse
- Publicerad: 27.10.2023
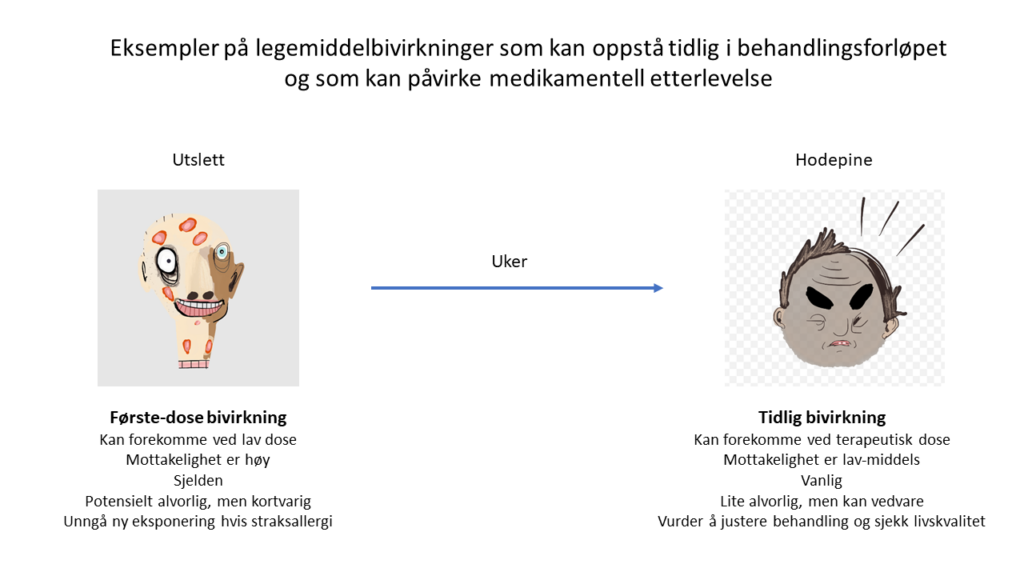
Tre sentrale kvaliteter ved bivirkninger er legemiddel (farmakologi og dose), tidsavhengighet (tidsforløpet), og pasientens mottakelighet (1, 2). Begrepet doseuavhengighet er omdiskutert, og et forslag er å skille mellom bivirkninger ved lave, terapeutiske eller høye doser (1, 2). Noen immunologiske bivirkninger oppstår ved lav dose, og slike bivirkninger forverres ikke ved økt dose. Ved toksiske doser vil de fleste av oss få bivirkninger uavhengig av mottakelighet. Bivirkninger kan være tidsuavhengige, og oppstå når som helst i behandlingsforløpet. Noen bivirkninger oppstår gjerne tidlig etter oppstart av behandling, og første-dose eller tidlige bivirkninger er eksempler. Disse bivirkningene er viktige årsaker til redusert etterlevelse av medikamentell behandling. Kunnskap om disse sammenhengene er sentrale i forebyggende tiltak.
Første-dose reaksjoner
Første-dose reaksjoner inkluderer f.eks. straksallergiske reaksjoner etter injeksjon av et antibiotika, eller blodtrykksfall etter første tablett med en ACE-hemmer (1, 2). En straksallergisk reaksjon innebærer tiltak for å unngå ny eksponering. I tilfellet med blodtrykksfall med en ACE-hemmer vil forebygging medføre justering av dose.
Å finne riktig dose kan være utfordrende, og alder, kjønn, komorbiditet, polyfarmasi og skrøpelighet er eksempler på faktorer som påvirker mottakelighet (3). Polyfarmasi er ingen god indikator for å forutsi bivirkninger bortsett fra at risiko øker lineært med antall legemidler en pasient bruker (4). En produktomtale for kaptopril inneholder nyttig informasjon om valg av dose i forhold til mottakelighet på gruppenivå (5), men forskriver må i tillegg gjøre en individuell vurdering for hver enkelt pasient.
En utfordring er å unngå «therapeutic inertia» forklart som utilstrekkelig intensitet (oppstart og kontinuasjon) av behandling for å oppnå etablerte behandlingsmål (6). Pasientens etterlevelse vil uavhengig av intensitet av behandling kunne påvirke oppnåelse av behandlingsmål (7). Ved hypertensjon er f.eks. oppstart med kombinasjonsbehandling (to virkestoff i lave til moderate doser) foreslått fordi det sammenlignet med monoterapi i økende doser er vist å gi bedre etterlevelse (8).
Forebyggende tiltak for å forhindre autoseponering etter første dose er å avklare forventninger til legemiddel som startes opp, spørre om tidligere reaksjoner på legemidler, og gi tilpassede råd om forholdsregler knyttet til spesifikke bivirkninger de fleste vil erfare.
Tidlige bivirkninger
Tidlige bivirkninger benevnes «collateral reactions» på engelsk og assosieres vanligvis med bivirkninger ved terapeutiske doser som forsvinner i forbindelse med at pasienter utvikler toleranse (1, 2). Typiske eksempler er kvalme, tretthet, hodepine og svimmelhet. Noen tidlige bivirkninger kan persistere som f.eks. hypertensjon ved orale prevensjonsmidler og seksuell dysfunksjon etter oppstart med et SSRI. Det kan være utfordrende å definere mottakelighet hos pasienter for tidlige bivirkninger, og finne laveste effektive dose (9). En viktig motivasjon er at det som oppfattes som mindre viktige bivirkninger blant helsepersonell, som f.eks. kvalme, kan i betydelig grad påvirke livskvalitet hos en pasient (9).
Gjennomsnittlig etterlevelse av medikamentell behandling er estimert til ca. 50% (10), og redusert etterlevelse sekundært til pasienters forventninger eller erfaringer med tidlige bivirkninger er en viktig årsak. Hvilke spesifikke bivirkninger som i størst grad påvirker etterlevelse vil variere mellom pasienter, og i tillegg kan pasienter ha varierende etterlevelse for ulike legemidler i sin behandling.
Forebyggende tiltak er å gi pasientene realistiske forventninger til tidlige bivirkninger, involvere de i vurdering av fordel/ulempe ved fortsatt behandling, og sette søkelys på å få de til å beskrive sin livskvalitet etter oppstarten av legemidlet i de første konsultasjonene etter forskrivning.
Etterlevelse
Redusert etterlevelse kan skyldes andre forhold enn bivirkninger, og en pasients holdninger og forventninger til et legemiddel kan gjøre at vedkommende aldri prøver det. Medikamentell etterlevelse kan være problematisk gjennom hele behandlingen, men de første ukene er spesielt kritiske når pasienten får viktige erfaringer med et legemiddel (11).
En multisenterstudie av 7425 pasienter med hjerteinfarkt som gjennomgikk perkutan koronar intervensjon (PCI) rapporterte moderat eller lav etterlevelse hos 25 og 4% av pasientene. En tredjedel av pasientene med lav etterlevelse beskrev at de ikke tok blodplatehemmere minst 2 ganger i uken. Pasienter hadde bedre etterlevelse etter 6 uker hvis de hadde hyppige konsultasjoner etter utskrivelse, og når de ble informerte om bivirkninger av legemidler (12). En reseptstudie fra Canada av nylig forskrevne blodtrykksmedisiner fant at nesten halvparten av 25 812 pasienter med redusert etterlevelse hadde stoppet medisinen etter første utlevering (13). En spørreundersøkelse fra Nederland fant at 1 av 5 pasienter opplever en negativ fordel/ulempe-ratio ved bruk av antidepressiva, og mage-tarm bivirkninger ble oppfattet som mer viktig enn risiko for tilbakefall av depresjon og symptomlindring (14).
En utfordring er at pasienter som forskrives legemidler for mer kroniske sykdommer (f.eks. depresjon) kan erfare bivirkninger i løpet av de første ukene, mens forventet full effekt av et slikt legemiddel kan komme noe senere. Forbyggende behandling av tilstander som gir få eller ingen symptomer (f.eks. høyt blodtrykk) kan også påvirke motivasjon for etterlevelse. Tiltak for å sikre bedre etterlevelse bør tilstrebes fordi det har sannsynligvis langt større helsegevinst enn forbedringer av medisinsk behandling (15).
Doser og mottakelighet
«Start low and go slow» er et mantra ved forskrivning, men kan problematiseres. I retningslinjer er det gjerne søkelys på å bruke doser som har vært effektive i kliniske studier («use proven drugs in proven doses»). Ved oppstart av statiner etter hjerteinfarkt er det rapportert at de pasientene man forventer har økt mottakelighet (komorbiditet, polyfarmasi, og alder over 75 år) gjerne forskrives lavere doser statiner (16, 17). Det er imidlertid rapportert at disse pasientene paradoksalt nok viser dårligst etterlevelse i løpet av første året etter oppstart (18). Ved intervju beskriver denne pasientgruppen bivirkninger som en viktig årsak for denne atferden (19). Et argument for forsiktig forskrivning er at det nylig er rapportert at effekten på LDL-C er minst like god hos eldre som hos yngre pasienter tross mindre intens behandling (20).
Mottakelighet vurderes ut fra sykehistorie (komorbiditet, polyfarmasi, bivirkninger), og ved å teste pasienter med relevante biomarkører (f.eks. nyrefunksjon, genetikk) og forskrivningsverktøy (f.eks. interaksjonsanalyser). Uansett vil måling av mottakelighet som regel kun gi semikvantitative holdepunkter (lav, middels eller høy) for risiko for bivirkninger hos den enkelte pasient, og endring av mottakelighet (f.eks. nyrefunksjon) bør vurderes forløpende. Justering av doser i forhold slike kriterier er etter hvert godt beskrevet i produktomtaler, men anbefalinger for kjønn og alder kan mangle eller være lite spesifikke.
Konklusjon
Vi har et klart behov for å erverve mer kunnskap om sentrale kvaliteter ved bivirkninger. For å forebygge redusert etterlevelse trenger vi i tillegg å vite mer om pasienters erfaringer med bivirkninger, samt å avklare forventninger til et legemiddel som startes opp. I tillegg vil det det å gi pasientene god informasjon om tidlige bivirkninger, og å følge pasienten opp med hensyn til livskvaliteten under tidlig fase av behandlingen, være forebyggende tiltak.
Referenser
- Aronson JK, Ferner RE. Joining the DoTS: new approach to classifying adverse drug reactions. BMJ 2003; 327: 1222-1225.
- Aronson J. Adverse drug reactions: an introduction. https://hospitalpharmacyeurope.com/views/adverse-drug-reactions-an-introduction/. Published March 2004. Besøkt 11. oktober 2023.
- Aronson JK. Adverse drug reactions – no farewell to harms. Br J Clin Pharmacol. 2007; 63(2): 131–135.
- Viktil KK, Blix HS et al. Polypharmacy as commonly defined is an indicator of limited value in the assessment of drug-related problems. Br J Clin Pharmacol. 2007; 63: 187–195.
- Kaptopril. https://www.felleskatalogen.no/medisin/captopril-mylan-547252. Besøkt 16. oktober 2023.
- Lebeau JP, Cadwallader JS et al. The concept and definition of therapeutic inertia in hypertension in primary care: a qualitative systematic review. BMC Family Practice 2014; 15: 130.
- Yan X, Mudiganti S et al. Medication non-adherence and therapeutic inertia independently contribute to poor disease control for cardiometabolic diseases. Sci Rep. 2022; 12: 18936.
- European Society of Hypertension. 2023 ESH Guidelines for the management of arterial hypertension. J Hypertens 2023; 41: 000-000.
- Cohen JS. Adverse Drug Effects, Compliance and Initial Doses of Antihypertensive Drugs Recommended by the Joint National Comittee vs the Physicians`Desk Reference. Arch Intern Med. 2001; 161: 880-885.
- Brown MT, Bussell JK. Medication Adherence: WHO Cares? Mayo Clin Proc. 2011; 86(4): 304–314.
- Alefan Q, Yao S et al. Factors associated with early nonpersistence among patients experiencing side effects from a new medication. Journal of the American Pharmacists Association 2022; 62: 717-726.
- Mathews R, Peterson ED et al. Early Medication Nonadherence After Acute Myocardial Infarction. Insights into Actionable Opportunities From the TReatment with ADP receptor iNhibitorS: Longitudinal Assessment of Treatment Patterns and Events after Acute Coronary Syndrome (TRANSLATE-ACS) Study. Circ Cardiovasc Qual Outcomes. 2015; 8: 347-356.
- Evans CD, Eurich DT et al. First-fill medication discontinuations and nonadherence to antihypertensive therapy: an observational study. Am J Hypertens 2012; 25(2): 195-203.
- Wouters H, Van Dijk L et al. Primary-care patients’ trade-off preferences with regard to antidepressants. Psychological Medicine 2014; 44: 2301–2308.
- Sabaté E, ed. Adherence to Long-Term Therapies: Evidence for Action. Geneva, Switzerland: World Health Organization; 2003.
- Kytö V, Rautava P et al. Initial statin dose after myocardial infarction and long-term cardiovascular outcomes. Eur Heart J Cardiovasc Pharmacother. 2023; 9(2): 156–164.
- Yao X, Shah ND et al. Assessment of trends in statin therapy for secondary prevention of atherosclerotic cardiovascular disease in US adults from 2007 to 2016. JAMA Network Open 2020; 3: e2025505.
- Ofori-Asenso R, Ilomäki J et al. Predictors of first‐year nonadherence and discontinuation of statins among older adults: a retrospective cohort study. Br J Clin Pharmacol. 2019; 85(1): 227–235.
- Vadhariya A, Paranjpe R et al. Patient-reported barriers to statin adherence: Excerpts from a motivational interviewing intervention in older adults. Journal of the American Pharmacists Association 2021; 61: 60-67.
- Corn G, Melbye M et al. Association Between Age and Low-Density Lipoprotein Cholesterol Response to Statins. A Danish Nationwide Cohort Study. Ann Intern Med. 2023; 176(8): 1017-1026.
Forfattere
